PFM(Patient Flow Management)とは、入院前から退院後までを一貫して支援する仕組みです。病院が患者さんの病状や生活状況などの基本情報を入院前に把握することで、入院計画を立てやすくし、退院後は地域と連携しながら、患者さんがスムーズに生活の場に戻れるように支援します。「PFMは患者本人とそのご家族はもちろん、病院運営の健全化から、院内外のスタッフに対しても多大な恩恵を与えてくれる」と語るのは、10年以上もの長きにわたってPFMに関わり、新規導入におけるキーマンとしても活躍されてきた柳澤美津代氏。今回は、柳澤氏にPFMの重要なポイントや具体的な成果、さらに導入時の注意点などについてお話をうかがいました。
インタビューアーカイブ
2018/11
これからの医療のスタンダードとなりうるPFMとは

前・東京慈恵会医科大学付属柏病院 看護部長
「PFMが新病院の核になる」PFM導入のきっかけ
私がPFMを知ったのは、2008年、かつての青戸病院から現在の葛飾医療センターへの建て替えを伴う大規模リニューアルに携わったことが契機になります。病院としてのビジョンから再構築するにあたり、さまざまな病院を見学し、院内全体でのディスカッションを重ねながら新病院の在り方を検討する中、東海大学医学部付属病院にて、PFMの発案者である田中豊先生からお話をうかがい、これこそ新病院の核になる考えだと思いました。
もともとは、経営改善の一環として入院患者に対する未収金や長期入院の対策として考案されたPFMですが、そうした病院運営の健全化だけでなく、院内スタッフはもちろん、院外の、いわゆる地域の医療・介護スタッフにも、さらに患者本人とそのご家族などにとっても多大な恩恵を与えてくれるシステムです。
看護部主導の病床管理がPFM導入のファーストステップ
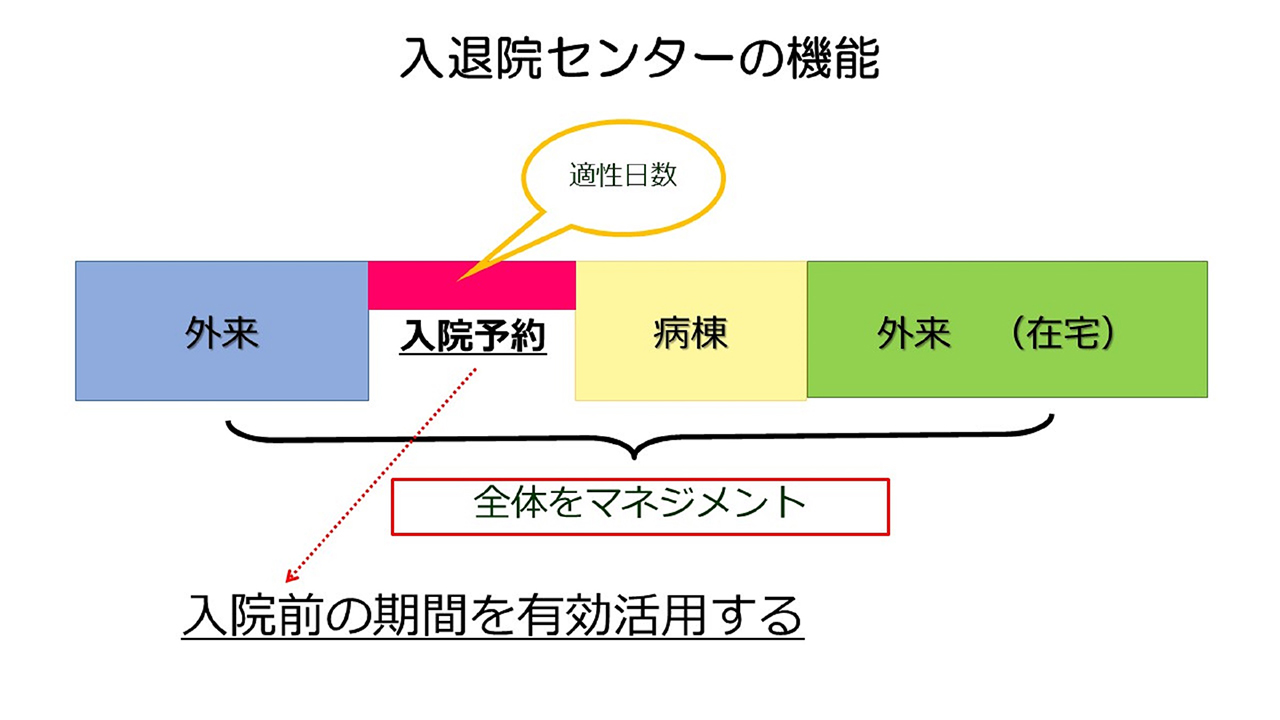
PFM導入においては、大きく二つの柱があります。その一つが看護部主導による病床管理です。患者の入院から退院までの流れを一貫してマネジメントするPFMにおいて、適正な病床の運営管理は欠かせません。PFM導入以前の青戸病院では、病床管理は事務部が担当していました。しかし、医師の退院伝票をもとに病床の空き情報を把握するなど、担当者に十分な権限がなく、また退院決定が遅いことも多く、リアルタイムな空床情報の把握が困難な状況でした。ちなみに、当時の青戸病院は、病床稼働率が80数パーセント台と慈恵グループの病院の中でも低く、また、空きベッドが無いなどの理由から、急患をお断りするケースもありました。
そこでPFMプロジェクト導入を機に、看護部にベッドコントロールの権限を委譲していただくとともに、併せて病床管理のオープン化も進めていきました。現状の問題点を解決するためには、従来のベッドコントロールの枠組みを超えて、入退院全体の管理をする機能が必要だと考えたからです。ますはベッドコントロール専任の看護師を一名置き、現時点での空床や退院予定など、自部署の病床情報を把握した各師長が報告することで全体を把握するようにしました。そして、急患が来たらどの病棟の空床に入れるかなど、病院全体で急患を受け入れるための仕組みづくりに取り組みました。こうして、より広範な病棟の混合化を進めながら、病院全体を統括した適正でリアルタイムな病床管理が整うにつれ、常に急患を断らない体制が完成されていきました。
このほか、クリティカルパスの活用などによる入院時点での退院予定日の情報把握の徹底や、よりリアルタイムな空床情報把握のためのベッドコントロール担当者と現場との情報共有の仕組みづくり、また、退院を視野に入れたケア計画の作成や退院・転院の促進に向けた地域連携の強化などにより在院日数の短縮につながる動きにも力を入れました。
入院前に患者丸ごとを把握することが退院支援につながる
PFMにおいて外せないもう一つの柱が、入院前に可能な限り患者情報を得ることです。患者にとって入院とは、病気に対する不安だけでなく、いつまで入院するのか、費用はいくら必要なのか、元の暮らしに戻れるのかなど、精神的、経済的、社会的な心配やリスクも抱えることになります。こうしたさまざまな状況への対処が遅れることで、回復過程が妨げられたり、退院へのモチベーション低下により、入院期間が長引くケースは少なくありません。
そこで、合併症や既往歴、ADL低下の可能性といった身体的所見から、うつ傾向などの精神的側面、さらには独居・同居、老々介護ほか、家族構成や貧困といった社会的な背景まで含めた、患者丸ごとを把握することがPFMでは特に重要だといえます。こうした情報をもとに入院中に予測されるリスク(退院阻害因子)をスクリーニングし、先だって対策を立てられることでさまざまなメリットが生じます。
たとえば、がんの手術で入院された74歳の患者のケースですが、外来時の入院前面談にて、独居で経済的な不安が大きいことが判明。この時点で医療ソーシャルワーカーの介入と在宅医療の調整を実施したおかげで、経済面や退院後の生活の不安を解消された状態で手術に臨むことができ、術後の経過も良好。予定していた入院期間よりも早期の退院となりました。ほかにも、事前の情報にもとづく、入院前からのリハビリ支援や生活指導、栄養管理などの先手の対策が、在院日数の短縮に働いたと考えられるケースが何例もあります。
入院前面談が「患者参加型」の医療を可能に
院内での具体的な動きとしては、まず看護部内でPFMに関するプロジェクトを立ち上げ、外来に入院前面談担当の看護師を設置。外来で患者の入院予約が入った段階で、PFMの入口となる入院前面談を実施しました。この情報を、どのように病棟へ伝達し、さらに病棟から関わるすべての院内スタッフにつなげていくか。そうした一連の流れを看護部全員が持ち回りで体験していくなか、どんどんイメージが固まっていき、役割分担やプロセスの可視化が進んでいきました。また、病棟からのフィードバックを受け、どういった情報がより入退院に有効なのかを検討し、入退院パスのブラッシュアップなど入院前面談の充実を図っていきました。いわば外来から始める退院支援、退院調整といえます。
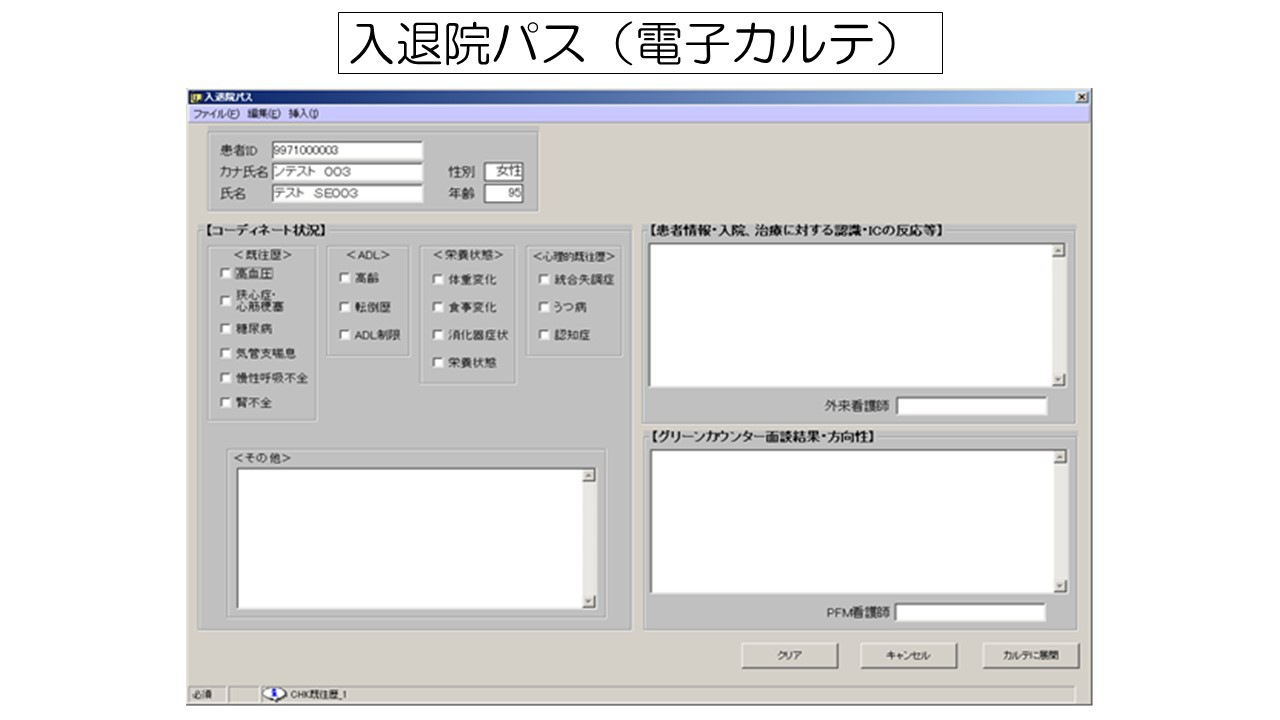
▲入院前面談に使用する入退院パス
入院前面談には、リスクの洗い出しだけでなく、患者と医療者の信頼関係を構築するという点でも大きなメリットがあると感じています。PFM導入以前は、不安が解消されないまま入院した患者に対し、看護師がアナムネを取って初めてさまざまな問題に直面するという状態でした。ですが、これらの業務を前倒しすることで、より患者の全体像を、患者の想いを捉えられるようになったのではないかと思います。これにより、サポートについても、より具体性があり、効果的なものが行えるとともに、患者の意思を最大限尊重した患者参加型の医療が可能になったと思われます。
病院完結から地域完結へ。PFMがもたらす新たな視点
外来の段階からすでに退院支援・調整が始まるPFMによって、看護師の視点にも変化が現れていきます。以前は、いかに入院中に最善の看護ケアを行うか、という視点で看護を行っていましたが、PFM導入後は、患者の退院後の生活まで見据えたケアが重要という視点で物事を見るようになっていきます。確かに、患者にとって入院とは、長い人生におけるほんの一つの点であり、また退院はゴールではありません。そんな当たり前で大切なこともPFMが教えてくれました。
退院したら終わりという病院完結型から、その先の、暮らしまでイメージした地域完結型へ。こうしたPFMの本質を考えたとき、地域との連携は大変重要なポイントとなります。当時の青戸病院では、病診、病病連携の取り組みはしていましたが、個々の強みや特徴についてはあまり把握していない状態でした。
そこで、病院の幹部総出で、総数100件位のご挨拶まわりを行いました。「あの病院には緩和の認定看護師さんがいるんだ!」「あの病院はPTが10人も在籍していて、リハビリに対する考え方もすごくしっかりしてる」など、たくさんの、宝物ともいえる情報が得られ、一方で、訪問先の先生方からも意見をいただくなど、顔の見える連携に向けた大きな一歩となりました。
また、同時期から近隣の訪問看護ステーションと葛飾区看看連携協議会を立ち上げ、看護師向けのオープン講座の開催などもスタート。平成20年には医療連携センターを立ち上げ、往診医を招いての講演実施など、さらなる連携強化を図っていきました。
後編はこちら
前・東京慈恵会医科大学付属柏病院
看護部長
1981年
慈恵医大附属病院勤務
2003年
同大学附属青戸病院 (現葛飾医療センター) へ異動
2006年
看護部長就任
2012年
同大学附属柏病院へ異動、看護部長。
2017年
同病院定年退職。
現在は、全国各地でPFMに関する講演会を開いている。
SNSでシェアする